En février et avril 2019, j’ai été vue en rhumatologie. Depuis quelques années, mon physiatre et mon généticien (entre autres) étaient convaincus qu’une partie de mes problèmes était inflammatoire, et que c’était une cause de mes douleurs… la raison aussi pour laquelle les antidouleurs n’avaient que peu d’effets.
J’avais donc bon espoir qu’on allait trouver une explication et que je pourrais avoir un traitement pour diminuer ladite inflammation.
Premier rendez-vous
J’ai trouvé la rhumatologue très gentille et respectueuse. Ce premier rendez-vous était long, on a fait le tour de mes symptômes.
Mes imageries de 2017 et 2018 montraient des problèmes inflammatoires (comme des synovites). J’avais souvent des douleurs clairement inflammatoires, que ce soit les costochondrites ou les mains et pieds rouges, chauds et enflés (alors que je suis quelqu’un qui a toujours les extrémités glaciales!)
J’avais aussi le diagnostic de neuropathie des petites fibres (dont je suis atteinte depuis environ 2013), dont nous n’avions toujours pas trouvé la cause… un trouble inflammatoire pourrait l’expliquer.
Finalement, j’espérais un soulagement, parce que ce que les crises inflammatoires menaient inévitablement à un début de crise surrénalienne, ce qui n’était pas plaisant, et pouvait être dangereux.
Protéine C-réactive
L’indice le plus frappant comme quoi j’avais un problème inflammatoire était ma CRP (protéine C-réactive, marqueur d’inflammation dans le sang). Elle était au-dessus de la normale et en hausse depuis 2016 (pas excessivement haute, mais pas normale non plus); c’était surtout le fait qu’elle augmentait qui m’inquiétait.
Depuis des années, je mentionnais ce résultat anormal (et mes symptômes inflammatoires) aux médecins… et je me faisais répondre n’importe quoi. C’était parce que j’avais une entorse à la cheville. C’était parce que j’avais une bronchite.
Même si j’avais des blessures au quotidien, des infections quasi en continu, et que la CRP était plus élevée dans mes prises de sang avant ou après ces événements, et donc ne l’expliquaient pas! C’est d’ailleurs après avoir fait un graphique montrant les pics de CRP et les infections et blessures (qui ne concordaient pas) et montrant que ça montait toujours, qu’on m’a référé en rhumatologie!
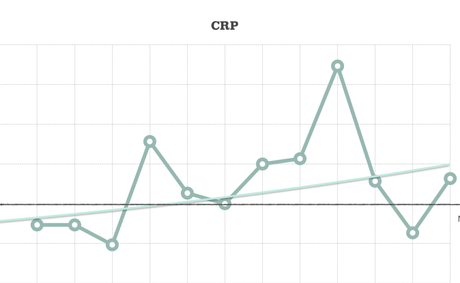
On a donc fait le tour de tout ça, et la médecin m’a posé des questions pour voir si mes symptômes collaient avec les diagnostics potentiels qui lui venaient à l’esprit… mais ça ne collait pas tant. Par exemple, elle a pensé à la spondylarthrite ankylosante, mais je n’avais pas plus mal au réveil, ce qui l’éliminait à son avis. Elle a pensé au Lupus, mais je n’avais pas la rougeur au visage typique.
Elle n’a quand même pas automatiquement tout éliminé ces options pour autant, et m’a fait tester pour ces deux maladies, ainsi que le syndrome de Sjögren et quelques autres.
Résultats
Quand je l’ai revue en avril, elle m’a annoncé que tous les tests étaient négatifs. Elle ne disait pas que je n’avais « rien », mais elle n’était pas convaincue que j’avais un problème inflammatoire (ou rhumatoïde). Selon elle, mon inflammation était de cause mécanique, si on peut dire… causée par les nombreuses blessures liées au syndrome d’Ehlers-Danlos hypermobile.
Le syndrome de Sjögren collait beaucoup à mes symptômes, et on m’en a souvent parlé. Je lui ai demandé si elle croyait qu’il pourrait être utile de faire la biopsie de la lèvre, pour voir s’il y a de l’inflammation dans les glandes salivaires. J’ai lu souvent, à bien des endroits, qu’il est possible d’avoir ce diagnostic (comme plusieurs) même en l’absence du marqueur sanguin, et que c’est souvent la biopsie qui permet le diagnostic dans ce cas précis. La médecin m’a cependant répondu que c’était inutile puisque mes résultats sanguins étaient normaux. Donc, j’imagine que ça signifie que cette maladie n’est pas complètement éliminée.
La bonne nouvelle, c’était que si je n’avais pas de maladie inflammatoire, je n’avais pas de diagnostic supplémentaire, et surtout, je n’avais pas à m’inquiéter pour mes organes internes (qui sont souvent atteints dans les maladies inflammatoires). La mauvaise nouvelle, c’est que, à mon grand désespoir, ça signifiait qu’elle ne pouvait rien faire pour moi. On ne prescrit pas de médication quand ce n’est pas la source du problème. Surtout que la médication pour ce type de problème inflammatoire a généralement des effets secondaires non-négligeables, comme de supprimer le système immunitaire.
Sans solution
Devant mon découragement, elle a mentionné que, vu que je prenais déjà de l’hydrocortisone pour mon insuffisance surrénalienne, je pourrais peut-être suggérer à mon endocrinologue de passer à la prednisone ou d’augmenter ma dose, ce qui pourrait avoir un effet sur mes douleurs en diminuant l’inflammation… du moins ça nous permettrait de voir si ça avait un effet. Mais elle ne voulait pas prescrire cela directement, ni même, je pense, l’indiquer dans son rapport de consultation. Prendre de plus hautes doses de stéroïdes n’est jamais une bonne chose, alors elle préférait que je m’endure, finalement.
C’était une médecin bien gentille et ouverte, nous avons sûrement discuté de bien plus d’options et d’hypothèses que j’aurais pu le faire avec un médecin de type paternaliste, qui ne voit pas le patient comme un partenaire… mais j’aurais vraiment apprécié avoir le choix. Je comprenais les risques, avantages et inconvénients, et j’aurais souhaité faire l’essai, au moins pour avoir un début de réponse. Et ce n’est pas comme si elle n’avait pas le droit de prescrire ce genre de médicaments.
Encore une fois… je ne répondais pas aux critères habituels, ne rentrait pas dans le moule… et ça signifiait que je n’aurais pas d’aide. Parce que, bien sûr, je n’avais pas de raison de revoir cette rhumatologue. Elle m’a bien sûr dit qu’elle serait heureuse de me revoir si quelque chose changeait (elle demeure « ma rhumato » à ce jour), mais en attendant, c’était mon dernier rendez-vous.
