Cette première image du fonctionnement des Maisons de Santé Pluridisciplinaires (MSP) nous apporte une première évaluation des enjeux poursuivis, pluridisciplinarité, coordination professionnelle, accessibilité et qualité des soins. Les conclusions de cette enquête, présentées dans la Revue de Santé Publique, confirment bien évidemment toute l’utilité des MSP en regard des déserts médicaux, l’appétence des professionnels de santé pour ce nouveau mode organisationnel, mais aussi toute la fragilité, encore, du modèle. Un appel donc au soutien financier des différentes structures publiques, ARS et autorités territoriales, pour pérenniser et inciter au regroupement.
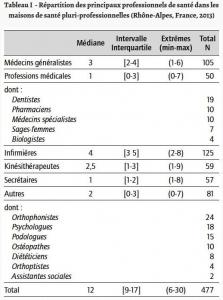
L’objectif de l’étude était d’établir un premier état des lieux à travers l’évaluation, sur un certain nombre de critères de fonctionnement, de 35 maisons de santé pluri-professionnelles (MSP) dans la région Rhône-Alpes. 86 % de ces MSP avaient été mises en fonctionnement à partir de 2009. L’analyse révèle quelques caractéristiques dominantes :
· Le nombre de professionnels par structure varie de 6 à 30 avec une médiane à 12.
· Les professions les plus représentées sont :
– les infirmiers (125),
– les médecins généralistes (105)
– les kinésithérapeutes (59) (Voir tableau ci-contre).
· La coopération interprofessionnelle repose sur :
– des réunions de concertation pluridisciplinaires (68 % des MSP),
– sur un dossier informatique partagé (74 % des MSP).
· Les MSP jouent bien leur rôle facilitateur d’accès aux soins : 54 % sont implantées dans des zones déficitaires, 86 % sont accessibles aux personnes à mobilité réduite, 49 % proposent une amplitude d’ouverture supérieure à 60 heures par semaine, 54 % pratiquent fréquemment le tiers-payant.
ØEnfin, de nombreux professionnels se disent cependant freinés par des difficultés administratives et financières. A ces obstacles, s’ajoutent les charges élevées des locaux et des contraintes de conformité aux normes de sécurité et d’accueil. Le modèle de la seule rémunération à l’acte n’apparaît pas viable et les MSP ont besoin du soutien financier des pouvoirs publics.
La dynamique d’implantation des MSP est bien réelle. Elle traduit une attirance des professionnels de santé vers les modes d’exercice collectifs. Leur composition est réellement pluri-professionnelle. Cependant, près de la moitié des MSP sont implantées dans des zones non-déficitaires et les mécanismes de coopération interprofessionnelle apparaissent diversement développés selon les MSP.
Si les auteurs soulignent les limites possibles de leur étude, si cet enjeu apparaît incontestablement comme majeur pour améliorer la qualité et l’accès aux soins, une adaptation du modèle, professionnelle et économique semble nécessaire. » Il appartient aux autorités sanitaires d’accompagner ce mouvement en renforçant la diversification des rémunérations des professionnels de ces structures « .
Source: Santé publique 2015/4 (Vol. 27) Développement et fonctionnement des maisons de santé pluri-professionnelles dans la région Rhône-Alpes


